Définition
La loi du 4 mars 2002 consacre dans le chapitre premier, sous le titre « Information des usagers du système de santé et expression de leur volonté », le droit du patient à l’information et détaille les diverses situations dans lesquelles il s’exerce. C’est l’aboutissement d’une évolution confirmant une demande de plus en plus forte du corps social à plus d’autonomie et à une meilleure information.
Cette évolution avait été prise en compte par le code de déontologie de 1995 (article 35) et par la jurisprudence de la Cour de cassation ces dernières années.
Plusieurs décisions posent en principe qu’hormis les cas d’urgence, d’impossibilité ou de refus du patient d’être informé, un médecin est tenu de lui donner une information loyale, claire et appropriée sur les risques des investigations et des soins qu’il lui propose de façon à y donner un consentement ou un refus éclairé.
Les articles du code de la santé publique, introduits par la loi du 4 mars 2002, sont fortement inspirés des règles déontologiques et de cette jurisprudence.Le droit du patient à l’information s’exerce a priori à l’occasion des soins et postérieurement à l’acte médical ou au cours du traitement de la maladie, par l’accès aux informations établies et détenues par le professionnel ou l’établissement de santé.
Ces deux temps de l’information sont indissociables, la bonne qualité du premier facilitant l’exercice du deuxième.I – INFORMATION A PRIORI
Le principe et les modalités sont posés à l’article L.1111-2 du code de la santé publique ; son importance justifie que, malgré sa longueur, il soit cité dans son entier :
» Toute personne a le droit d’être informée sur son état de santé. Cette information porte sur les différentes investigations, traitements ou actions de prévention qui sont proposés, leur utilité, leur urgence éventuelle, leurs conséquences, les risques fréquents ou graves normalement prévisibles qu’ils comportent ainsi que sur les autres solutions possibles et sur les conséquences prévisibles en cas de refus. Lorsque, postérieurement à l’exécution des investigations, traitements ou actions de prévention, des risques nouveaux sont identifiés, la personne concernée doit en être informée, sauf en cas d’impossibilité de la retrouver.
Cette information incombe à tout professionnel de santé dans le cadre de ses compétences et dans le respect des règles professionnelles qui lui sont applicables. Seules l’urgence ou l’impossibilité d’informer peuvent l’en dispenser.
Cette information est délivrée au cours d’un entretien individuel.
La volonté d’une personne d’être tenue dans l’ignorance d’un diagnostic ou d’un pronostic doit être respectée, sauf lorsque des tiers sont exposés à un risque de transmission.
Les droits des mineurs ou des majeurs sous tutelle mentionnés au présent article sont exercés, selon les cas, par les titulaires de l’autorité parentale ou par le tuteur. Ceux-ci reçoivent l’information prévue par le présent article, sous réserve des dispositions de l’article L. 1111-5. Les intéressés ont le droit de recevoir eux-mêmes une information et de participer à la prise de décision les concernant, d’une manière adaptée soit à leur degré de maturité s’agissant des mineurs, soit à leurs facultés de discernement s’agissant des majeurs sous tutelle.
Des recommandations de bonnes pratiques sur la délivrance de l’information sont établies par la Haute Autorité de santé et homologuées par arrêté du ministre chargé de la santé.
En cas de litige, il appartient au professionnel ou à l’établissement de santé d’apporter la preuve que l’information a été délivrée à l’intéressé dans les conditions prévues au présent article. Cette preuve peut être apportée par tout moyen. »Plusieurs points doivent être soulignés :
L’information concerne aussi bien les actes de soins que de prévention ;
Elle porte sur les risques fréquents ou graves normalement prévisibles. Cette formulation ne remet pas en cause la jurisprudence de la Cour de Cassation et du Conseil d’Etat sur les risques exceptionnels et l’information qui doit être donnée à leur propos.
L’information incombe à tout professionnel de santé dans le cadre de ses compétences (cf. article 64 du code de déontologie médicale) et dans le respect des règles professionnelles qui lui sont applicables, c’est à dire en ce qui concerne les médecins dans le respect de l’article 35 du code de déontologie médicale ;
Une personne peut, à sa demande, être tenue dans l’ignorance d’un diagnostic ou d’un pronostic, sauf lorsque des tiers sont exposés à un risque de transmission.
II – INFORMATION A POSTÉRIORI : L’ACCÈS AUX INFORMATIONS PERSONNELLES DE SANTÉLe principe de cet accès et ses conditions sont fixés par les articles L.1111-7 et R.1111-1 à R. 1111-8 du code de la santé publique.
Article L. 1111-7, modifié par la loi n°2007-131 du 31 janvier 2007 :
« Toute personne a accès à l’ensemble des informations concernant sa santé détenues, à quelque titre que ce soit, par des professionnels et établissements de santé, qui sont formalisées ou ont fait l’objet d’échanges écrits entre professionnels de santé, notamment des résultats d’examen, comptes rendus de consultation, d’intervention, d’exploration ou d’hospitalisation, des protocoles et prescriptions thérapeutiques mis en œuvre, feuilles de surveillance, correspondances entre professionnels de santé, à l’exception des informations mentionnant qu’elles ont été recueillies auprès de tiers n’intervenant pas dans la prise en charge thérapeutique ou concernant un tel tiers.
Elle peut accéder à ces informations directement ou par l’intermédiaire d’un médecin qu’elle désigne et en obtenir communication, dans des conditions définies par voie réglementaires au plus tard dans les huit jours suivant sa demande et au plus tôt après qu’un délai de réflexion de quarante-huit heures aura été observé. Ce délai est porté à deux mois lorsque les informations médicales datent de plus de cinq ans ou lorsque la commission départementale des hospitalisations psychiatriques est saisie en application du quatrième alinéa. »QUI PEUT DEMANDER CES INFORMATIONS ?
De son vivant,
la personne concernée,
son représentant légal (si le patient est mineur ou majeur sous tutelle),
le médecin qu’elle aura désigné comme intermédiaire,peuvent avoir accès, dans les conditions prévues à l’article L.1111-7 du Code de la santé publique, aux informations la concernant.
Après son décès, ses ayants droit peuvent avoir accès aux informations dans trois cas qui seront précisés au point 4.
1 – Patient
La personne concernée peut avoir accès aux informations, à son choix, directement ou par l’intermédiaire d’un médecin.
Elle peut également désigner, à cette fin, un mandataire qui devra alors justifier de son identité et disposer d’un mandat exprès, c’est-à-dire dûment justifié (CE 26 sept. 2005, Conseil national de l’Ordre des Médecins, n°270234).
Les établissements de santé doivent proposer un accompagnement médical aux personnes lorsqu’elles demandent l’accès aux informations les concernant (art. L.1112-1 du code de la santé publique). Les modalités selon lesquelles cet accompagnement est rendu effectif ont été précisées par des recommandations de l’ANAES . Le refus de cet accompagnement par le patient demandeur ne fait pas obstacle à la communication.
Le médecin détenteur de l’information peut recommander la présence d’une tierce personne (proche, médecin traitant…) lors de la consultation de certaines informations pour des motifs tenant aux risques que leur connaissance sans accompagnement ferait courir au patient . Les informations lui sont communiquées dès que le patient a exprimé son acceptation ou son refus de suivre la recommandation. L’absence de réponse, dans le délai prévu pour la communication, ne fait pas obstacle à la communication (art. R. 1111-4).
Cas particulier du patient hospitalisé sous contrainte (HDT, HO)
L’article L.1111-7 prévoit que dans ce cas et à titre exceptionnel, la consultation par l’intéressé peut être subordonnée à la présence d’un médecin désigné par le demandeur, en cas de risques d’une particulière gravité.
La loi encadre de façon très étroite les exceptions au principe d’information et d’accès direct du patient à celle-ci.Le médecin détenteur des informations en informe l’intéressé. Si celui-ci refuse de désigner un médecin intermédiaire, le détenteur des informations saisit la commission départementale des hospitalisations psychiatriques (celle-ci peut également être saisie par le patient demandeur). L’avis de la commission, rendu dans le délai maximum de deux mois, est notifié au patient et au médecin détenteur de l’information. Il s’impose à l’un et l’autre (art. R. 1111-5). Si dans l’intervalle le patient désigne un médecin intermédiaire, les informations sont immédiatement communiquées à ce médecin. Le détenteur des informations en informera alors la commission.
2 – Représentant légal
pour un mineur
Les titulaires de l’autorité parentale ont accès aux informations concernant l’enfant. Toutefois le mineur peut demander que cet accès ait lieu par l’intermédiaire d’un médecin. Dans ce cas, les informations sont, au choix du titulaire de l’autorité parentale, adressées au médecin qu’il a désigné, ou consultées sur place en présence de ce médecin (art. R. 1111-6, dernier alinéa).Lorsque le mineur a reçu des soins sans le consentement de ses représentants légaux et demandé le secret de la consultation (cf. article L.1111-5 du Code de la santé publique) il peut s’opposer à ce que le médecin communique au titulaire de l’autorité parentale les informations concernant ces soins. Cette opposition est notée par écrit par le médecin. Le médecin devra s’efforcer de convaincre le mineur d’accepter la communication des informations au titulaire de l’autorité parentale qui la demande. Mais l’accès aux informations demandées ne peut être satisfait tant que le mineur maintient son opposition (art. R. 1111-6, al 1 et 3).
pour un majeur sous tutelle
L’accès aux informations concernant un majeur sous tutelle est demandé par son représentant légal.
Les personnes placées sous d’autres régimes de protection (sauvegarde de justice, curatelle) exercent elles-mêmes leur droit d’accès.3 – Médecin intermédiaire
Comme précédemment, le demandeur peut choisir d’avoir accès aux informations par l’intermédiaire d’un médecin qu’il désigne. Il indiquera alors au professionnel ou à l’établissement de santé les nom et adresse de ce médecin.
Si le médecin intermédiaire intervient directement auprès du professionnel ou de l’établissement de santé, il devra justifier de sa désignation par le demandeur.
Le détenteur des informations devra s’informer, avant toute communication, de la qualité de médecin du professionnel désigné comme intermédiaire. Rappelons à ce sujet que tout médecin en situation régulière d’exercice peut être désigné, et que, conformément à l’article 46 du Code de déontologie, il doit remplir cette mission d’intermédiaire en tenant compte des seuls intérêts du patient et se récuser si les siens ou ceux du groupement qu’il représente sont en jeu. Cette situation concerne notamment les médecins d’assurances.
4 – Ayant droit
L’ayant droit d’un patient décédé peut avoir accès, sauf volonté contraire exprimée par la personne avant son décès, aux seules1 informations qui lui sont nécessaires pour connaître :
les causes de la mort,
ou défendre la mémoire du défunt,
ou faire valoir ses droits.L’ayant droit (apparenté : enfant, parent, frère ou sœur ou non apparenté : conjoint, concubin, PACSÉ, légataire universel) doit justifier de sa qualité et préciser par écrit lors de sa demande le motif pour lequel il a besoin de l’information (art. R. 1111-7). S’il refuse l’accès à l’information, le médecin doit motiver son refus.
Ce refus ne fait pas obstacle, le cas échéant, à la délivrance d’un certificat médical dès lors que ce certificat ne comporte pas d’informations couvertes par le secret médical.QUELLES INFORMATIONS ?
Selon l’article L.1111-7, il s’agit de l’ensemble des informations concernant la santé de la personne qui :
sont formalisées
ou ont fait l’objet d’échanges écrits entre professionnels de santé, notamment des résultats d’examen, comptes rendus de consultation, d’intervention, d’explorations ou d’hospitalisation, des protocoles et prescriptions thérapeutiques mis en œuvre, feuilles de surveillance, correspondances entre professionnels de santé,
à l’exception des informations mentionnant qu’elles ont été recueillies auprès de tiers n’intervenant pas dans la prise en charge thérapeutique ou concernant un tel tiers.Toutes les informations figurant au dossier ne sont pas communicables et avant de répondre à la demande de communication, le médecin devra opérer un tri.
1 – Informations formalisées
Ni la loi ni le décret ne précisent ce qu’il faut entendre par ces termes. Néanmoins lors des débats à l’Assemblée Nationale2 , le ministre de la Santé a clairement affirmé que » les notes qui président à la rédaction définitive du dossier, les notes d’un étudiant ou les réflexions d’un médecin » – cas de la psychiatrie par exemple – » ne font pas partie de la formalisation du dossier. »
L’ANAES, dans ses recommandations précise : » C’est dans la mesure où certaines des notes des professionnels de santé ne sont pas destinées à être conservées, réutilisées ou le cas échéant échangées, parce qu’elles ne peuvent contribuer à l’élaboration et au suivi du diagnostic et du traitement ou à une action de prévention qu’elles peuvent être considérées comme » personnelles » et ne pas être communiquées : elles sont alors intransmissibles et inaccessibles à la personne concernée comme aux tiers, professionnels ou non « .
Dès lors et quel que soit leur support (papier ou informatique) les informations formalisées accessibles au patient doivent s’entendre comme présentant un certain degré d’élaboration et de validation.
Le critère de formalisation se cumule avec l’existence d’échanges écrits entre professionnels de santé.
Dans les établissements de santé, publics ou privés, la liste des pièces et informations qui doivent figurer dans le dossier constitué à l’occasion d’une hospitalisation ou d’une consultation externe est fixée par l’article R. 1112-2 du Code de la santé publique.
2 – Informations recueillies auprès des tiers n’intervenant pas dans la prise en charge thérapeutique ou concernant de tel tiers
Il s’agira le plus souvent d’informations données par un membre de la famille, un salarié ou un employeur (médecine du travail), une assistante sociale, un enseignant (médecine scolaire)… un autre médecin (maladie génétique dépistée chez le « probant « ).
Le fait que ces informations proviennent d’un tiers doit être mentionné en regard, ce qui aura pour effet de les rendre non communicables (art. R.1112-2).
De même ne seront pas communiquées par exemple les informations concernant la mère, figurant dans le dossier d’accouchement consulté par l’enfant ou les antécédents familiaux héréditaires dont la connaissance a été acquise par le médecin à l’insu du patient.
COMMENT DEMANDER ?
La demande d’accès est adressée au :
professionnel de santé qui a pris en charge le patient
directeur de l’établissement de santé ou à la personne qu’il a désignée à cet effet et dont le nom est porté à la connaissance du public (livret d’accueil…)
à l’hébergeur de données (organisme agréé pour recevoir en dépôt des informations de santé à caractère personnel informatisées), qu’elles lui aient été confiées par le patient lui-même, un professionnel ou un établissement de santé. Dans ces deux derniers cas, l’hébergeur ne peut communiquer les informations sans l’accord du professionnel ou de l’établissement de santé qui les lui a déposées (art. R. 1111-8).Le demandeur doit préciser (ou être invité à le faire) :
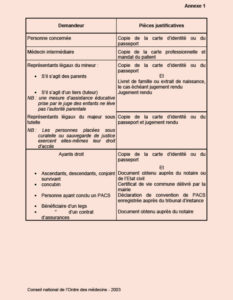
son identité (art. R. 1111-1) et sa qualité (annexe 1)le mode de communication qu’il choisit : consultation sur place avec, le cas échéant, remise de copies ou envoi, à ses frais, de copies des documents (art. R. 1111-2)
S’il choisit la communication sur place, le demandeur sera informé du nom du médecin qui lui communiquera les informations : dans un établissement public ou privé participant au service public, le médecin responsable de la structure ou tout membre du corps médical de l’établissement désigné par lui à cet effet ; dans un établissement privé, le médecin responsable de la prise en charge du patient et en son absence le médecin désigné à cet effet par la conférence médicale (art. R. 1112-1).
S’il choisit l’envoi de copies, il sera informé qu’elles sont établies sur un support analogue à celui utilisé par le professionnel ou sur papier. A défaut de choix de sa part dans le délai imparti pour la communication, le demandeur recevra les informations sous la forme retenue habituellement par l’établissement (art. R.1111-2).
La consultation sur place des documents est gratuite. Lorsque le demandeur souhaite la délivrance de copies, quel qu’en soit le support, il doit en principe acquitter les coûts de reproduction et d’envoi sans que ceux-ci puissent excéder le coût de ces prestations. Il est recommandé que la personne puisse connaître le coût de la communication du dossier afin de l’aider à prendre une décision sur sa demande de reproduction de tout ou partie de son dossier. Mais il est également recommandé d’être attentif à la situation personnelle des demandeurs démunis afin de ne pas porter atteinte à leur droit de communication.
La communication doit intervenir dans un intervalle de temps compris entre 48 heures et 8 jours qui court du jour de réception de la demande. Il importe donc de noter cette date sur le courrier reçu. Il est prudent de conserver l’enveloppe, notamment lorsque la date indiquée sur le courrier est largement antérieure à celle du cachet postal.
Ce délai est porté à deux mois lorsque les informations ont été constituées depuis plus de cinq ans ou que la commission départementale des hospitalisations psychiatriques a été saisie pour avis.III – DOMAINE D’APPLICATION DE LA LOI DU 4 MARS 2002
La loi du 4 mars 2002 concerne les informations détenues en médecine de soin, par les médecins de ville, hospitaliers ou salariés mais aussi celles recueillies en médecine de prévention (médecine du travail notamment) ou de contrôle.
L’article 14 de la loi du 4 mars 2002 a en effet modifié l’article 40 de la loi n°78-17 du 6 janvier 1978 relative à l’informatique et les libertés et l’article 6, II de la loi du 17 juillet 1978 portant diverses mesures d’amélioration des relations entre l’administration et le public.
Ainsi les informations enregistrées sur informatique comme celles recueillies et conservées dans le cadre d’un service relevant du droit public (médecine scolaire, PMI, expertise d’un médecin agréé ou dossier du comité médical départemental…) ou d’un organisme privé chargé d’une mission de service public (CPAM, …) sont devenues directement communicables à la personne intéressée. La demande doit être adressée à l’administration concernée qui la transmettra au médecin responsable afin qu’il y donne satisfaction.
La loi du 4 mars 2002 ne modifie pas les conditions de communication des expertises demandées par le juge civil, administratif et pénal qui restent régies par les dispositions du code de procédure applicable.
Les « expertises » amiables, en matière d’assurance notamment, sont désormais soumises au droit commun de la communication directe instaurée par cette loi.
Les recours en cas de refus de communication :
CADA pour tous les dossiers établis dans le cadre public
CNIL pour les dossiers informatisés
Référé civil pour les dossiers de médecine de ville, d’assurance
Intervention du conseil départemental de l’Ordre des médecins lorsque le médecin par méconnaissance des dispositions de la loi du 4 mars 2002 refuse indûment la communication des informations.1- Le Conseil d’Etat a considéré que » le législateur a entendu autoriser la communication aux ayants droit d’une personne décédée des seules informations nécessaires à la réalisation de l’objectif poursuivi par ces ayants droit, à savoir la connaissance des causes de la mort, la défense de la mémoire du défunt ou la protection de leurs droits » et en conséquence annulé la recommandation de l’ANAES (2è phrase du 23è alinéa du IV-1) qui prévoyait que la communication peut porter sur l’ensemble des informations figurant dans le dossier médical. » – CE 26 septembre 2005, Conseil national de l’ordre des médecins, n°270234.
2- – Compte rendu intégral 2ème séance du 31 oct. 2001 ; 1ère séance du 4 oct. 2001